Potencial nova pandemia
Mpox: conheça os sintomas e tire as principais dúvidas sobre a doença
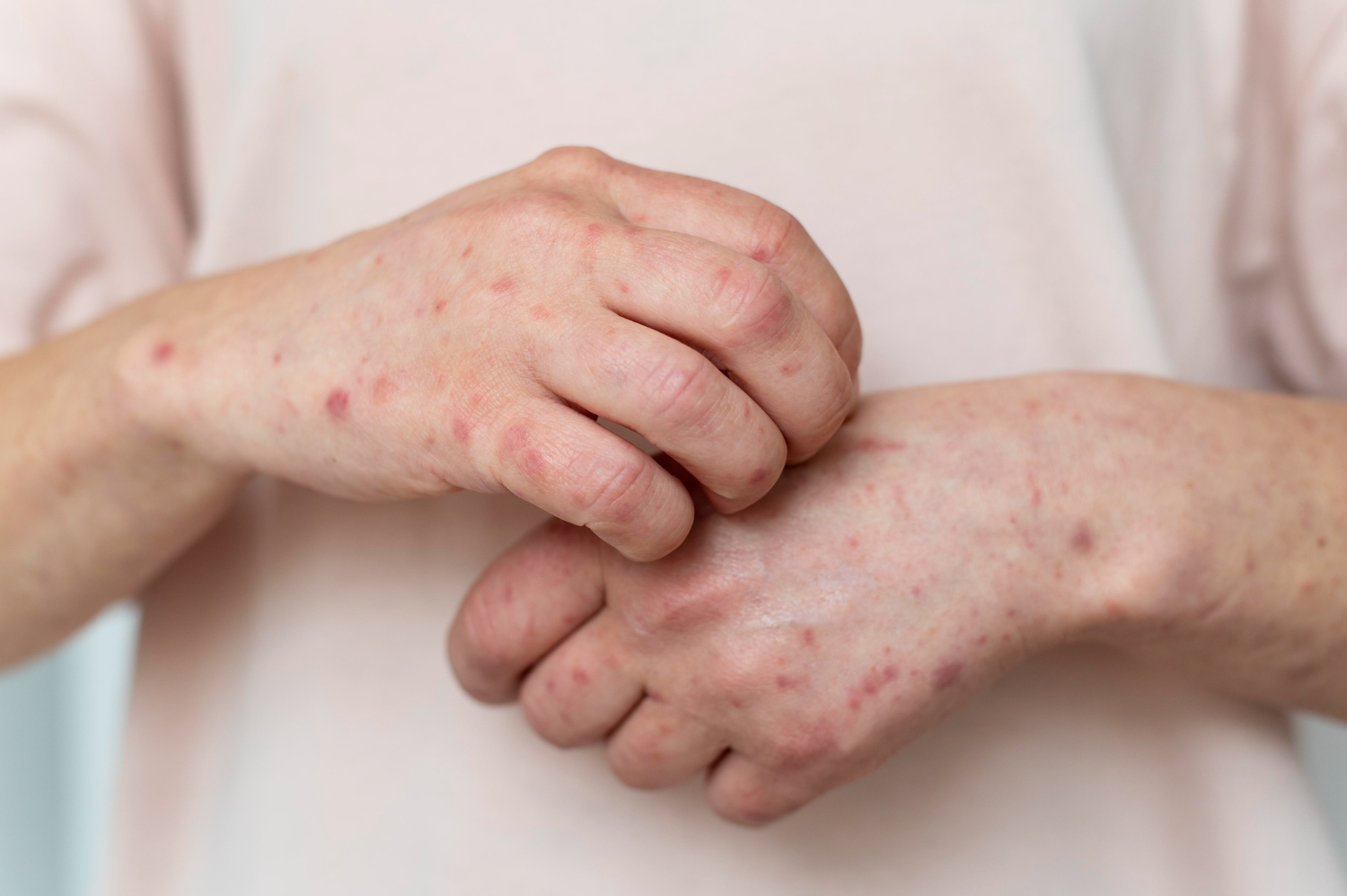
A Organização Mundial da Saúde (OMS) declarou esta semana que o cenário de mpox no continente africano constitui emergência em saúde pública de importância internacional em razão do risco de disseminação global da doençae de uma potencial nova pandemia. Este é o mais alto nível de alerta da entidade.
De acordo com a organização, surtos da doença vêm sendo reportados na República Democrática do Congo há mais de uma década e as infecções têm aumentado de forma sustentada ao longo dos últimos anos. Em 2024, os casos já superam o total registrado ao longo de todo o ano de 2023 e somam mais de 14 mil, além de 524 mortes.
Entre 2022 e 2023, a mpox já havia figurado como emergência global em meio à propagação do vírus em diversos países. O número de casos relatados à época atingiu seu pico em agosto de 2022 e começou a diminuir gradualmente até abril de 2023. Ainda assim, a OMS reforçou que a doença continuava a apresentar desafios à saúde pública.
Pouco mais de um ano após o fim do primeiro decreto, a mpox voltou a figurar como emergência global em saúde pública.
Confira, a seguir, as principais perguntas e respostas sobre a doença (com base na OMS e na Organização Pan-Americana da Saúde):
O que é a mpox?
Causada pelo vírus Monkeypox, a doença pode se espalhar entre pessoas e, ocasionalmente, do ambiente para pessoas, através de objetos e superfícies que foram tocados por um paciente infectado. Em regiões onde o vírus está presente entre animais selvagens, a doença também pode ser transmitida para humanos que tenham contato com os animais infectados.
Quais são os sintomas da doença?
A mpox pode causar uma série de sinais e sintomas. Embora algumas pessoas apresentem sintomas menos graves, outras podem desenvolver quadros mais sérios e necessitar de atendimento em unidades de saúde.
O sintoma mais comum da doença é a erupção na pele, semelhante a bolhas ou feridas, que pode durar de duas a quatro semanas. O quadro pode começar com ou ser seguido de febre, dor de cabeça, dores musculares, dores nas costas, apatia e gânglios inchados. A erupção cutânea pode afetar o rosto, as palmas das mãos, as solas dos pés, a virilha, as regiões genitais e/ou anal.
As lesões também podem ser encontradas na boca, na garganta, no ânus, no reto, na vagina ou nos olhos. O número de feridas pode variar de uma a milhares. Algumas pessoas desenvolvem ainda inflamação no reto, que pode causar dor intensa, além de inflamação dos órgãos genitais, provocando dificuldade para urinar.
Como é a transmissão?
O vírus se espalha de pessoa para pessoa por meio do contato próximo com alguém infectado, incluindo falar ou respirar próximos uns dos outros, o que pode gerar gotículas ou aerossóis de curto alcance; contato pele com pele, como toque ou sexo vaginal/anal; contato boca com boca; ou contato boca e pele, como no sexo oral ou mesmo o beijo na pele. Durante o surto global de 2022/2023, a infecção se espalhou sobretudo por via sexual.
Pessoas com mpox são consideradas infecciosas até que todas as lesões tenham formado crostas e essas crostas caiam, formando uma nova camada de pele. A doença também pode ser transmitida enquanto as lesões nos olhos e no restante do corpo (boca, garganta, olhos, vagina e ânus) não cicatrizarem, o que geralmente leva de duas a quatro semanas.
É possível que o vírus persista por algum tempo em vestimentas, roupas de cama, toalhas, objetos, eletrônicos e superfícies que tenham sido tocadas por uma pessoa infectada. Outra pessoa que toque nesses objetos pode adquirir o vírus se tiver cortes ou escoriações ou mesmo ao tocar olhos, nariz, boca e outras membranas mucosas sem antes lavar as mãos.
A mpox pode ser transmitida durante a gravidez, da gestante para o feto, e durante ou após o parto, através do contato pele a pele.
Não está claro se as pessoas que não apresentam sintomas podem propagar a doença.
O vírus também pode ser transmitido para humanos quando a pessoa entra em contato com um animal infectado, incluindo algumas espécies de macacos e roedores terrestres (como esquilos). O contato, nestes casos, pode acontecer por meio de mordidas e arranhões ou durante atividades como caça e preparo do alimento. O vírus pode ser contraído ainda através da ingestão de animais infectados, caso a carne não esteja bem cozida.
Quem pode contrair mpox?
Qualquer pessoa que tenha contato físico próximo com alguém que apresente sintomas de mpox ou com um animal infectado corre risco de infecção. É provável que as pessoas vacinadas contra a varíola humana tenham certa proteção contra a mpox. Entretanto, é pouco provável que jovens tenham sido vacinados contra a varíola humana, já que a distribuição das doses foi praticamente interrompida em todo o mundo por ser a primeira doença humana erradicada, ainda em 1980. Mesmo vacinados contra a varíola humana, devem adotar medidas de proteção.
Recém-nascidos, crianças e pessoas com imunodepressão pré-existente correm risco de apresentar sintomas mais graves e de morte por mpox. Profissionais de saúde também apresentam risco elevado devido à maior exposição ao vírus.
O risco de infecção por mpox não se limita a pessoas sexualmente ativas, gays, bissexuais e homens que fazem sexo com homens (HSH).
Qualquer pessoa que tenha contato próximo com alguém que apresente sintomas está em risco e qualquer pessoa com múltiplos parceiros sexuais também está em risco.
Mpox pode matar?
Na maioria dos casos, os sintomas da doença desaparecem sozinhos em poucas semanas, mas, em algumas pessoas, o vírus pode provocar complicações médicas e mesmo a morte. Recém-nascidos, crianças e pessoas com imunodepressão pré-existente correm maior risco de sintomas mais graves e de morte pela infecção.
Quadros graves causados pela mpox podem incluir lesões maiores e mais disseminadas (especialmente na boca, nos olhos e em órgãos genitais), infecções bacterianas secundárias de pele ou infecções sanguíneas e pulmonares. As complicações se manifestam ainda por meio de infecção bacteriana grave causada pelas lesões de pele, encefalite, miocardite ou pneumonia, além de problemas oculares.
Pacientes com mpox grave podem precisar de internação, cuidados intensivos e medicamentos antivirais para reduzir a gravidade das lesões e encurtar o tempo de recuperação. Dados disponíveis mostram que entre 0,1% e 10% das pessoas infectadas pelo vírus morreram, sendo que as taxas de mortalidade podem divergir por conta de fatores como acesso a cuidados em saúde e imunossupressão subjacente.
Como reduzir o risco de contrair mpox?
Você pode reduzir o risco de infecção limitando o contato com pessoas que estão sob suspeita de mpox ou que foram diagnosticadas com a doença:
– Quando se aproximar de alguém infectado, a pessoa doente deve utilizar máscara (comum ou cirúrgica), sobretudo se tiver lesões na boca ou se estiver tossindo. Você também deve usar máscara.
– Evite o contato pele a pele sempre que possível e use luvas descartáveis se precisar ter contato direto com as lesões.
– Use máscara ao manusear vestimentas ou roupas de cama do doente, caso a pessoa infectada não possa fazê-lo sozinha.
– Lave regularmente as mãos com água e sabão ou utilize álcool em gel, especialmente após o contato com uma pessoa infectada.
– Roupas, lençóis, toalhas, talheres e pratos dos infectados devem ser lavados com água morna e detergente.
– Limpe e desinfete todas as superfícies contaminadas e descarte os resíduos contaminados (como curativos) de forma adequada.
– Em países onde há animais portadores do vírus Mpox, evite contato desprotegido com animais selvagens, sobretudo se estiverem doentes ou mortos (incluindo contato com carne e sangue do animal).
– Alimentos com partes de animais devem ser bem cozidos antes de serem consumidos.
Existe tratamento para mpox?
Os sintomas da doença, muitas vezes, desaparecem por conta própria, sem a necessidade de tratamento. É importante cuidar da pele que apresenta erupções, deixando-as secar ou, se possível, cobrindo-as com um curativo úmido para proteger a área.
Evite tocar em qualquer ferida na boca ou nos olhos. Pode-se utilizar enxaguantes bucais e colírios, desde que se evitem produtos com cortisona.
O profissional de saúde pode recomendar o uso de imunoglobulina vaccinia (VIG) para casos graves. Um antiviral desenvolvido para tratar a varíola humana, o tecovirimat, comercializado como TPOXX, também foi aprovado para o tratamento da mpox.
Tem vacina contra a mpox?
Anos de estudo levaram ao desenvolvimento de doses atualizadas e mais seguras para a varíola humana. Três delas (MVA-BN, LC16 e OrthopoxVac) também foram aprovadas para a prevenção da mpox. De acordo com a OMS, apenas pessoas que estão em risco (como alguém que teve contato próximo com um paciente) ou que integram algum grupo de alto risco para exposição ao vírus devem ser consideradas para a vacinação.
A imunização em massa contra a mpox, neste momento, não é recomendada.
Para a maioria das pessoas em risco, as vacinas disponíveis oferecem proteção contra a infecção e quadros graves. Depois de receber a dose, entretanto, a orientação é continuar a tomar os devidos cuidados para evitar contrair e espalhar o vírus, já que a imunidade somente se instala algumas semanas após a vacinação.
A OMS alerta que, desde que a varíola humana foi erradicada, em 1980, a maioria das doses contra a doença e que também combatem a mpox não está amplamente disponível e não há certeza de quando haverá estoque para o público prioritário. Em alguns países, as vacinas podem estar disponíveis em quantidades limitadas e para uso conforme orientações nacionais.
O Ministério da Saúde do Brasil informou que negocia a aquisição emergencial de 25 mil doses de vacina contra a mpox.
Alguns estudos demostraram que pessoas vacinadas contra a varíola humana no passado podem ter alguma proteção contra a mpox. Elas podem precisar, entretanto, de uma dose de reforço.
Crianças e adolescentes podem contrair a doença?
Crianças podem pegar mpox se tiverem contato com alguém que apresente sintomas. Elas podem ser expostas ao vírus em casa, por pais, cuidadores ou outros membros da família, através de contato próximo.
Crianças geralmente são mais propensas a apresentar sintomas graves que adolescentes e adultos.
O vírus pode ser transmitido ao feto ou a um recém-nascido durante o nascimento ou por contato físico precoce.
A erupção cutânea, num primeiro momento, pode se assemelhar a outras doenças infantis comuns, como varicela ou catapora, e outras infecções virais. Se uma criança ou adolescente de quem você cuida apresentar sintomas que possam sugerir mpox, procure orientação de um profissional de saúde.
Por correrem maior risco que adultos, crianças diagnosticadas com mpox devem ser monitoradas de perto até que se recuperem, caso necessitem de cuidados adicionais. Pediatras podem aconselhar que a criança seja cuidada em uma unidade de saúde. Nessa situação, um dos pais ou um responsável saudável e com baixo risco para mpox deve acompanhar a criança.
Quais os riscos da mpox durante a gravidez?
Contrair mpox durante a gravidez pode ser perigoso para o feto ou recém-nascido e pode levar à perda gestacional, além de complicações para a mãe. Se estiver grávida, evite contato próximo com alguém infectado. Se você acha que foi exposta ou apresenta sintomas que podem ser mpox, entre em contato com seu obstetra.
Se você confirmou ou se suspeita de infecção por mpox e está amamentando, converse com seu médico para obter orientação. O profissional vai avaliar o risco de transmissão do vírus e a possibilidade de suspender o aleitamento materno. Se for definido que é possível continuar amamentando e ter contato próximo, é preciso adotar medidas como encobrir as lesões. O risco de infecção por mpox terá de ser cuidadosamente equilibrado com os potenciais danos causados pela interrupção da amamentação e do contato próximo entre pais e filhos.
Ainda não se sabe se o vírus pode ser transmitido pelo leite materno.
Já tive a doença no passado. Posso ter a infecção novamente?
A compreensão acerca de quanto tempo dura a imunidade após uma infecção por mpox, atualmente, é limitada. Portanto, não se sabe se uma infecção anterior confere imunidade contra infecções futuras e, em caso afirmativo, por quanto tempo.
Já há casos de segundas infecções pelo vírus relatados. Mesmo que você já tenha tido mpox no passado, deve fazer tudo o que for possível para evitar ser infectado novamente.
Se você já teve mpox e alguém da sua família foi diagnosticado agora, você pode proteger outras pessoas sendo o cuidador designado, já que é mais provável que você tenha alguma imunidade em relação aos demais que nunca foram infectados. No entanto, você ainda deve tomar todas as precauções para evitar ser reinfectado.
Em quais partes do mundo, existe risco de ter a doença?
Os casos de mpox na República Democrática do Congo (RDC) estão em ascensão há mais de dois anos. Autoridades sanitárias do país declararam epidemia da doença em dezembro de 2022. Em 2023, o número de infecções triplicou, chegando a 14,6 mil notificações e 654 mortes. Já em 2024, a situação piorou – entre janeiro e meados de julho, mais de 12,3 mil casos suspeitos foram relatados e 23 províncias foram afetadas.
No fim de junho, a OMS alertou para uma variante mais perigosa da mpox. A taxa de letalidade pela nova variante 1b na África Central chega a ser de mais de 10% entre crianças pequenas, enquanto a variante 2b, que causou a epidemia global de mpox em 2022, registrou taxa de letalidade de menos de 1%.
Apenas em julho, cerca de 90 casos de infecção pela variante 1b foram reportados em países vizinhos à RDC e que nunca haviam registrado casos de mpox até então: Burundi, Quênia, Ruanda e Uganda.
Mpox é uma infecção sexualmente transmissível?
A doença pode se propagar de uma pessoa para outra através de contato físico próximo, incluindo a relação sexual.
As erupções cutâneas se manifestam, inclusive, em órgãos genitais e na boca, o que contribui para a transmissão da mpox pelo ato sexual.
O contato boca com pele também pode levar à infecção, se houver lesões cutâneas ou bucais. Além disso, as erupções cutâneas causadas pelo vírus podem se assemelhar a algumas infecções sexualmente transmissíveis, como herpes e sífilis.
Como o vírus pode ser transmitido de pessoa para pessoa, gays, bissexuais e HSH podem correr maior risco de exposição se tiverem relações sexuais ou outra forma de contato próximo com alguém infectado.
Quem tem maior risco de casos graves da doença?
Evidências sugerem que pessoas imunossuprimidas correm maior risco de desenvolver mpox grave ou morrer. Os sintomas do quadro grave da infecção incluem lesões maiores e mais disseminadas (especialmente na boca, nos olhos e em órgãos genitais), infecções bacterianas secundárias de pele ou infecções sanguíneas e pulmonares. Os dados mostram sintomas mais sérios em pessoas gravemente imunossuprimidas.
Pessoas com HIV em estágio avançado (com apresentação tardia de sintomas, contagem baixa de CD4 e carga viral elevada) têm risco aumentado de morte se desenvolverem quadros graves de mpox.
Pessoas que vivem com HIV e que alcançaram a supressão viral através do tratamento antiretroviral não parecem correr maior risco a quadros graves que a população em geral.
Pessoas com HIV não tratado podem estar imunocomprometidas e, portanto, podem correr maior risco de ter quadro grave. A a orientação da OMS é que os países integrem a prevenção e os cuidados relacionados ao HIV à mpox.
Pessoas sexualmente ativas e que não conhecem sua condição sorológica são aconselhadas pela OMS a fazer o teste para HIV.

Xô, Aedes!
Casos de dengue no Distrito Federal caem 97% em relação ao ano passado

O Distrito Federal continua a registrar queda no número de casos de dengue. Até 29 de março deste ano, a capital notificou 9,3 mil ocorrências suspeitas da doença, das quais 6,1 mil eram prováveis. No mesmo período de 2024, foram registrados quase 220 mil casos prováveis. Os dados estão no último boletim epidemiológico, divulgado pela Secretaria de Saúde (SES-DF).
“Devemos registrar e comemorar esses dados, mas sem perder de vista os cuidados para combater a dengue. Afinal, alcançamos esse resultado por meio de um esforço conjunto da população e do governo. É um trabalho contínuo”, explica o subsecretário de Vigilância à Saúde, Fabiano dos Anjos Martins.
O Aedes aegypti é responsável por transmitir não só o vírus da dengue, como também da febre amarela urbana, chikungunya e zika. Entre essas arboviroses, a capital federal contabilizou 129 casos suspeitos de chikungunya, dos quais 105 são considerados prováveis. Desses, 93,3% (98 ocorrências) correspondem a moradores do DF. Até o momento, 59 casos tiveram confirmação laboratorial, enquanto os demais seguem em investigação.
A chikungunya é uma doença febril aguda e sistêmica, causada por um arbovírus do gênero Alphavirus (CHIKV), e transmitida principalmente pelas fêmeas do mosquito. A infecção se destaca por sua elevada taxa de incapacitação, podendo causar sintomas persistentes em algumas pessoas.
Ação domiciliar dos Avas
Peça-chave no combate ao Aedes aegypti, a visita dos Agentes de Vigilância Ambiental em Saúde (Avas) promove a prevenção de doenças, o mapeamento de territórios e a execução de atividades de vigilância por meio da coleta e da pesquisa.
Identificá-los é simples: os Avas usam colete e chapéu com abas, os dois da cor marrom-cáqui, além de uma camiseta branca. Eles também carregam uma bolsa amarela, onde armazenam seu material de trabalho.
Os agentes devem estar devidamente identificados com símbolos da SES-DF e com a designação de suas funções bem visíveis no uniforme. Na maioria dos casos, o profissional estará munido de um crachá com nome e foto, porém pode haver situações em que o servidor ainda esteja com seu crachá provisório.
Sabin Diagnóstico e Saúde
Hemocromatose: como diagnosticar o excesso de ferro no sangue
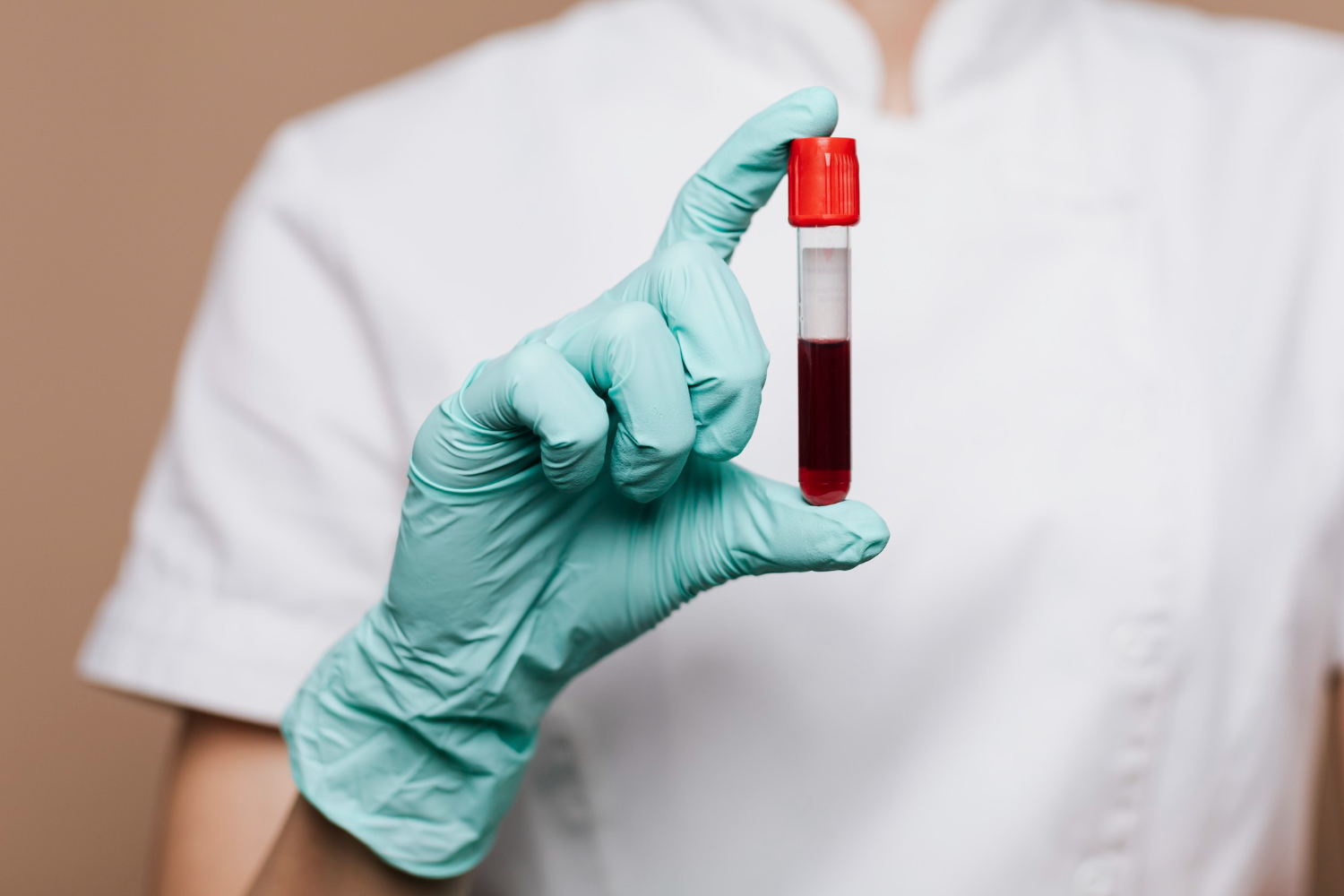
O ferro é um mineral essencial para o organismo, mas seu acúmulo pode causar danos sérios à saúde. A hemocromatose é um distúrbio no qual o corpo absorve mais ferro do que o necessário dos alimentos, e um diagnóstico preciso pode prevenir complicações graves em diversos órgãos, como fígado, coração, pâncreas e articulações.
A doença pode ser hereditária, causada por mutações genéticas, ou adquirida, quando surge devido a fatores externos, como transfusões sanguíneas frequentes, doenças hepáticas ou suplementação do mineral em excesso.
Os sintomas da hemocromatose podem variar e, muitas vezes, demoram anos para se manifestar. De acordo com o Ministério da Saúde (MS), entre estes estão: fraqueza, fadiga, letargia, apatia e perda de peso. Em alguns casos, pode haver sinais específicos a depender do órgão afetado, como, por exemplo, arritmia (coração), diabetes (pâncreas) ou dor abdominal (hepatomegalia, termo médico para fígado grande).
Diagnóstico
O diagnóstico da hemocromatose envolve exames laboratoriais específicos que avaliam os níveis de ferro no sangue. Segundo a supervisora técnica do Sabin Diagnóstico e Saúde, Gélida Pessoa, identificar a doença com base nos sintomas pode ser difícil, por isso, exames de sangue podem indicar um caminho para o médico que avalia o paciente.
“Esses testes medem os níveis sanguíneos de ferro, a chamada ferritina (uma proteína que armazena ferro) e da transferrina, a proteína que transporta o ferro no sangue quando ele não está nos glóbulos vermelhos”, explica.
Dois procedimentos são a dosagem de ferritina sérica e a saturação da transferrina. Ambos podem indicar se os níveis destas proteínas estão deficitários ou elevados. Caso os índices estejam altos, o passo seguinte é investigar a origem da sobrecarga de ferro para determinar a melhor conduta médica.
Nos casos em que se suspeita de doença hereditária, uma das opções que podem ser indicadas pelo médico é o painel hereditário para hemocromatose. “Esse exame genético permite analisar múltiplos genes relacionados ao metabolismo do ferro, sendo essencial para confirmar casos hereditários e orientar o rastreamento familiar,” explica Gélida.
Em casos mais avançados, exames de imagem, como a ressonância magnética, podem ser utilizados para avaliar o grau de sobrecarga de ferro nos órgãos. “A ressonância é uma ferramenta importante na avaliação da carga férrica, especialmente no fígado e no coração, permitindo um planejamento terapêutico mais adequado”, acrescenta a supervisora técnica.
Prevenção
Embora a hemocromatose hereditária não possa ser evitada, algumas medidas podem ser adotadas para prevenir a forma adquirida da doença. Evitar o uso indiscriminado de suplementos de ferro sem orientação médica é um dos cuidados essenciais, assim como manter exames periódicos para monitorar os níveis de ferro no sangue, especialmente em pessoas com histórico familiar da doença.
Além disso, a alimentação também desempenha um papel importante na prevenção. Reduzir o consumo de carnes vermelhas e frutos do mar crus pode ajudar a controlar a absorção de ferro, assim como moderar a ingestão de bebidas alcoólicas, que podem sobrecarregar o fígado e agravar possíveis danos hepáticos.
Gélida reforça que, embora a hemocromatose seja difícil de diagnosticar nos estágios iniciais, a realização de check-ups anuais pode ser fundamental para a prevenção. “Manter exames regulares ao menos uma vez por ano é essencial não apenas para identificar a hemocromatose, mas também para monitorar outras alterações de saúde”, destaca.
-

 Loterias Caixa
Loterias CaixaMega-Sena 2850 pode pagar prêmio de R$ 25 milhões nesta terça-feira (8)
-

 Brasília 65 anos
Brasília 65 anosPonto facultativo no dia 17/04 terá transporte e lazer de graça
-

 Segurança alimentar
Segurança alimentarPrato Cheio: benefício será ampliado para 18 meses e mais 30 mil famílias
-
 Brainn
BrainnMusculação protege cérebro de idosos contra demência, diz estudo
-
 Olha a sorte
Olha a sorteMega-Sena 2848 pode pagar prêmio de R$ 51 milhões nesta quinta-feira (3)
-

 Trilhando o futuro
Trilhando o futuroBrasília é eleita pela 2ª vez a cidade mais sustentável do Centro-Oeste
-

 Lei nº 15.116/2025
Lei nº 15.116/2025Mulher vítima de violência pode ter reconstrução dentária pelo SUS
-

 Economia
EconomiaPix parcelado deve ser lançado em setembro, diz Banco Central